
眼科専門医試験対策のために僕の個人的勉強ノートとして作った記事です。
第23回〜33回の専門医試験を解く上でわからなかった所や覚えておくべきと感じたことを中心にまとめています。
こちらの記事の内容を記載した書籍、電子書籍をAmazonで販売中です。
紙の本やオフラインで読める電子書籍として持ち歩きたい、書き込みたいという方は是非手にとっていただけると嬉しいです。
目次
解剖生理
正常値
新生児
- 眼軸長:16.5mm
- 中心角膜厚:580μm
- 角膜径:9〜10.5mm
- 角膜屈折力:51.2D
- 水晶体屈折力:34.4D
成人
- 眼軸長:24mm
- 中心角膜厚:520μm(上皮10%、実質90%、内皮1%)
- 角膜前面曲率半径:7.7mm
- 角膜後面曲率半径:6.8mm
- 角膜前面屈折力:48.83D
- 角膜後面屈折力:-5.88D
- 水晶体屈折力:19.11D
- 前房深度:3.6mm
- 硝子体容積:4ml
- 眼球全体の容積:7.5ml
- 強膜厚:
一番厚いのは視神経が入る部分で1〜2mm
一番薄いのは直筋付着部で0.3mm - 視神経直径:1.5mm
- 腱の長さ:上斜筋26mm、直筋4.5〜7.5mm、下斜筋1mm
上眼瞼
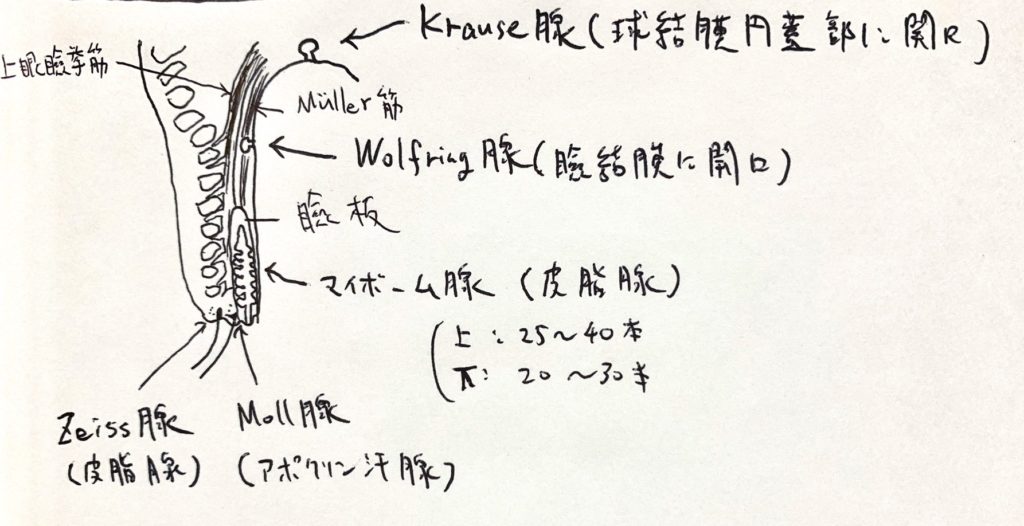
- マイボーム腺:皮脂腺
- Zeiss腺:皮脂腺
- Moll腺:アポクリン汗腺
- Krause腺、Wolfring腺:副涙腺(神経支配は無い)
主涙腺は上眼瞼挙筋の腱膜で眼瞼部と眼窩部にわけられる。
Krause → クラウン → かぶるイメージ → 上にある。
Wolfring → ウルフ → 狼が横からかみつくイメージ → 横向きに開口。
涙液の組成
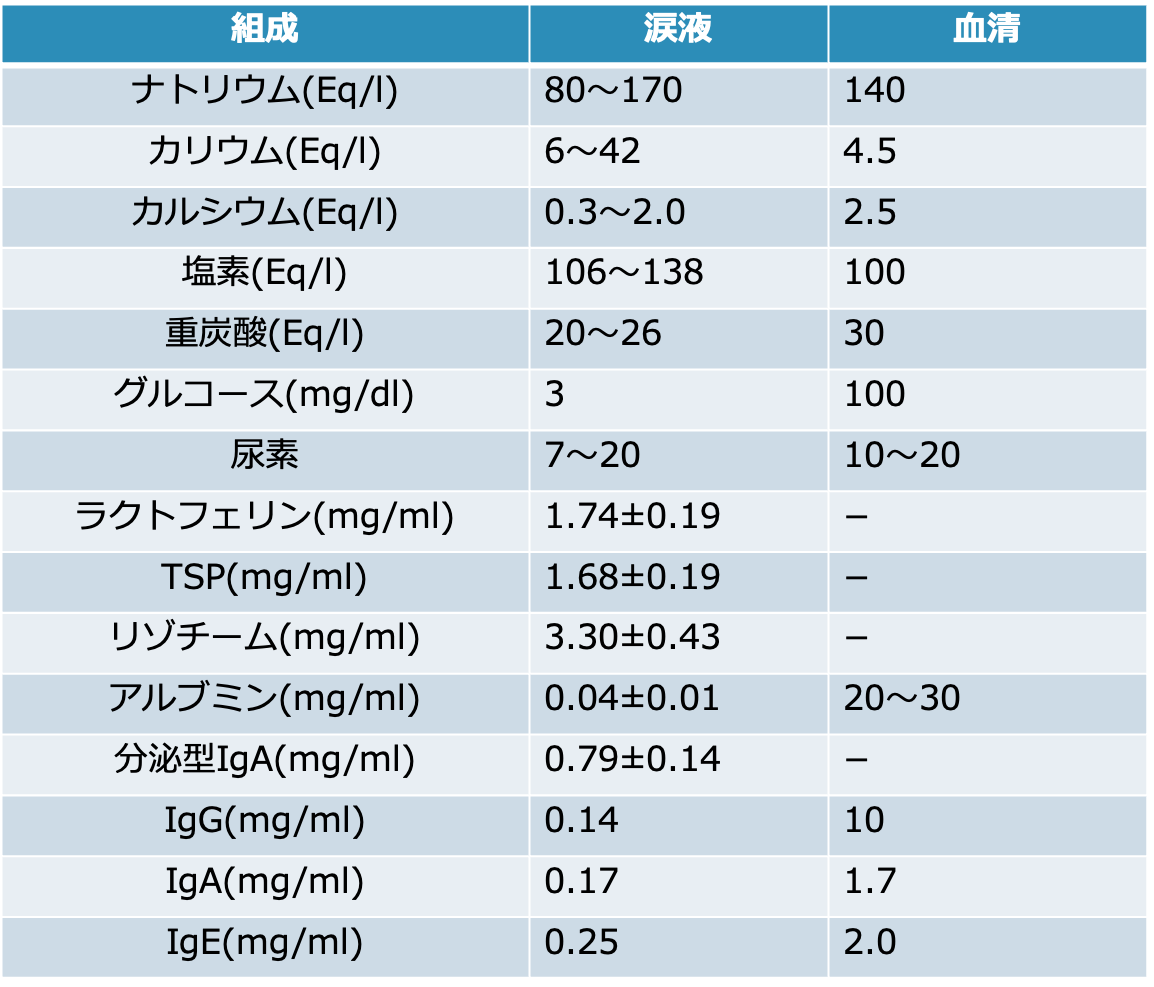
涙液分泌
涙液分泌は以下の3種類に分けられ、主涙腺には交感神経と副交感神経の両方が分布している。
- 基礎分泌
平常時にも常に涙液が分泌されており、これを基礎分泌と呼ぶ。
これは交感神経の作用による。 - 情動性分泌
名前の通り悲しみや感動などに伴う流涙のこと。副交感神経の作用による。 - 刺激性分泌
三叉神経が眼表面の刺激を感知し、それにより副交感神経を通じて涙液が分泌される。
三叉神経の受容体は以下の3つが存在する。

涙道
眼窩
角膜
角膜上皮
- 5〜6層の非角化重層扁平上皮である
- 角膜輪部基底細胞層に幹細胞が存在する
- 涙液層を保持するため表層細胞にmicrovilliが存在する
点眼
- 前房内に到達する点眼液の濃度は1/1,000〜1/10,000
実質の細胞外マトリックス
- ケラタン硫酸(これの代謝異常が斑状角膜ジストロフィ)
- Ⅰ型コラーゲン
虹彩
- 虹彩実質は瞳孔括約筋なので副交感神経支配
- 虹彩上皮は瞳孔散大筋なので交感神経支配
- 血液房水関門は虹彩血管内皮細胞と毛様体無色素上皮から成る
- 毛様体皺壁部の前後長は2〜3mm
- 縮瞳で瞳孔中心は鼻側に偏位することが多い
- 手術顕微鏡では瞳孔は実際よりも前房側かつ大きく見える
- 固視点と瞳孔中心を結ぶ線は照準線と呼ばれる
縮瞳をきたす薬物
- モルヒネ
- アヘン
- 有機リン(農薬やサリンなど)
- コリン作動薬
- フェノチアジン
- ピロカルピン
- 鎮静薬
- 睡眠薬
散瞳をきたす薬物
- 抗ヒスタミン薬
- 抗うつ薬
- 抗コリン薬(アトロピンなど)
- 交感神経賦活薬(アンフェタミンなど)
- 覚醒剤
- コカイン
水晶体
- 前面曲率が変化し調節を行う
- 水晶体の体積は加齢で増加する
- 水晶体上皮細胞は分裂・増殖する
- 水晶体では不可溶性が加齢とともに増加し、80歳で50%程度となる
- 水晶体上皮細胞は前嚢内面に単層で分布する
- 網膜だけでなく水晶体にもルテインが存在する
脈絡膜
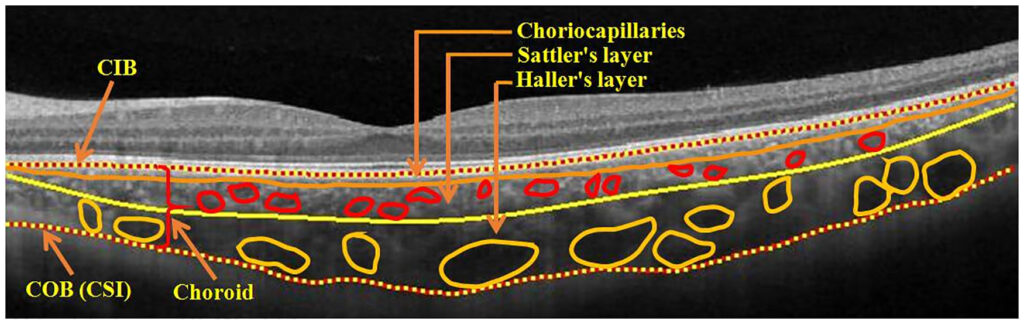
- 脈絡膜の血流は眼球の温度上昇を抑えている
- メラニンを含む細胞による遮光効果がある
- 脈絡膜に分布している神経のほとんどは短後毛様神経に由来する
- 脈絡膜の毛細血管は有窓性が高いのでアルブミンなどの蛋白を透過する
網膜
- 神経節細胞とアマクリン細胞・双極細胞の間のシナプス結合は内網状層に存在する。
- 網状層は神経線維の層なので網状、顆粒層は細胞の核があるので顆粒状に見える。
- 中心窩の厚みの正常は160μm
- ILMの厚みは5μm
- 視神経乳頭上下端の篩状板孔は大きく、周囲の構造が脆弱なので緑内障で障害を受けやすい
- 乳頭に近い網膜神経節細胞の神経線維ほど網膜表層を走行する
検査
感度・特異度
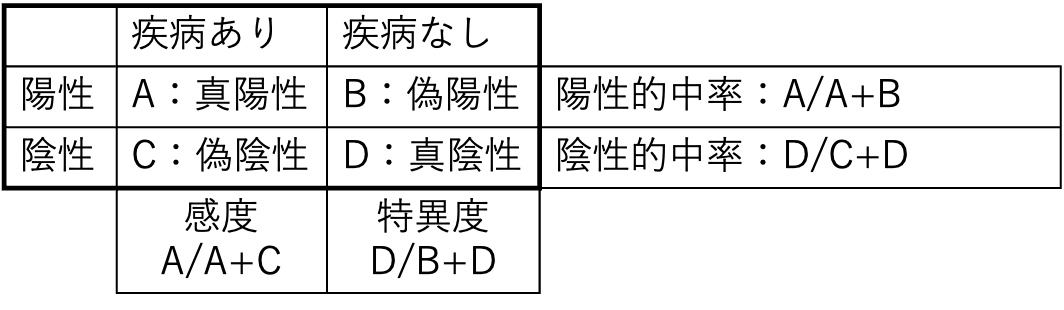
・陽性尤度比=感度/(1-特異度) 数値が高いほど検査が陽性だった場合に疾患がある確率が高まる。
・陰性尤度比=(1-感度)/特異度 数値が低いほど検査が陰性だった場合に疾患がない確率が高まる。
視力検査
ランドルト環
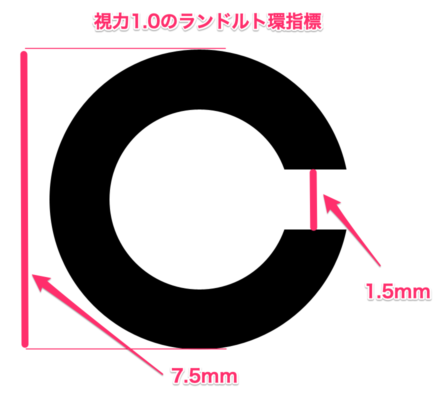
視力1.0のランドルト環指標は全長が7.5mm、切れ目が1.5mmです。
このサイズは全ての基準となるので暗記が必要です。
他の視力の指標サイズは以下の計算式で求めることができます。
「視力1.0のランドルト環サイズ ÷ 少数視力」
例えば視力0.5の指標では
1.5mm ÷ 0.5 = 3.0mm ですので切れ目は3.0mmとなります。
小児の視力検査
乳児が可能な検査
- 選択視法(PL法)
- 視運動性眼振(OKN)
- 視覚誘発電位(VEP)
縞指標の視力はcycles/degreeで測定
少数視力= cycles/degree ÷ 30
例えば30cycles/degreeなら視力1.0
2歳頃から可能な検査
- 絵指標・図形指標
- 森実式ドットカード
3歳頃から可能な検査
- 字ひとつ視力検査
細隙灯検査
- 強膜散乱法:角膜内の浸潤や沈着などの病変を観察するのに適する。
接触型凸レンズ
- 倒像
- 拡大効果で視野は広い
- 立体効果は劣る
- 小瞳孔でも使用できる
- 周辺部を観察するときは見たい方向と反対側にレンズを移動する
接触型凹レンズ
- 直像
- 視野は狭い
- 立体感に優れる
ハンフリー自動視野計(静的視野検査)
- 視野の閾値が上昇すると感度は低下する(感度と閾値は逆の動きをするので、閾値を問う問題でも感度がどうなるかをイメージすると解きやすい)
- 初回検査は信頼性が低い
- 加齢により感度低下をきたす
- 閾値が高い部位は変動が大きい
- 視野の周辺部では感度の変動が大きい
- マリオット盲点に指標を提示して、応答した場合に固視不良ありとなり、それが20%以上であれば信頼性が低い
- 偽陽性応答が多いと感度は上昇、閾値は低下する
- 偽陰性応答が多いと閾値は上昇、感度は低下する
- 標準視野検査では指標サイズⅢが用いられる
- MD slopeはトレンド解析から導出される
- 長期変動(本来の疾病によらない数dBの閾値変動のこと)の大きい症例では視野進行判定が遅れる
- イベント解析は最初の複数回の検査結果をベースラインとして、その後の検査データの比較対象とする
- 偽陽性応答は指標提示からの応答時間から推定できる
- 指標提示時間は0.2秒である
- エスターマンテストは単一輝度による閾上刺激である
Goldmann視野計(動的視野検査)
- 輝度は1〜4、面積は0〜Ⅴで表す
- 正常視野は上方60度、下方70度、耳側100度、鼻側60度
- 指標と被験眼の距離は30cm
- 指標は周辺より中心部はゆっくり動かす
- 暗転があれば、暗転内で明るさを上げて深さを測り、遠心性に指標を動かして範囲を測定する
全視野刺激ERG
- 錐体ERGでは5msec以内を用い、背景光をつけて杆体を抑制して測定する
Visuscope(Euthyscope)とは
直像鏡のような検査器具で、患者に片眼で中央を固視してもらいながら検者が眼底を除くことで黄斑中央で見ているのか、別の位置に固視点があるのかを直接観察することが出来る検査。
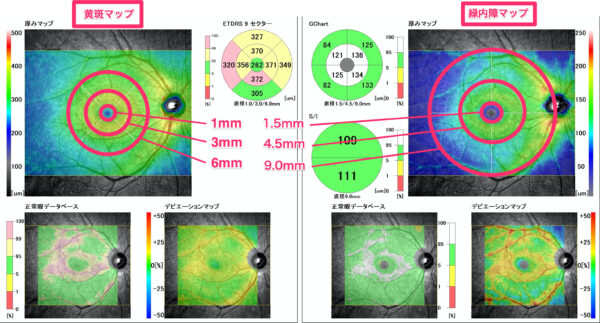
OCT
マップの測定範囲
アレルウォッチ
- IgEを検出する免疫クロマトグラフィ
- 装着後の測定は10分で終了する
- 陽性であればアレルギー性結膜炎の準確定診断となる
- 春季カタルの臨床診断と陽性一致率はほぼ100%
MRI検査
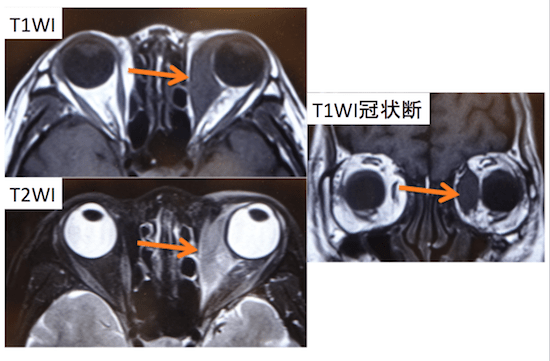
- 水晶体:T1等信号、T2低信号
- 脂肪:T1高信号、T2等信号
- シリコンバックル:T1低信号、T2低信号
角結膜疾患
角膜ジストロフィ
木質結膜炎(リグニアス結膜炎)
- 再発性の結膜の偽膜形成を特徴とする結膜疾患
- 眼瞼が木のように硬化することから命名されている
- フィブリノーゲン遺伝子の異常が原因の一つと言われる
電気性眼炎
- 角膜炎を発症する波長:280nm 〜315nm(UVB)
スフェロイド変性
結膜の球状変性のことで、以下がリスク因子
- 紫外線
- 加齢
- ドライアイ
- 外傷
- 低栄養
急性出血性結膜炎
- 両眼性の結膜下出血を伴う濾胞性結膜炎を特徴とする
- 潜伏期は約1日
- 結膜下出血を伴わないこともあり、ウイルス分離は困難なためアデノウイルス結膜炎と鑑別が必要な場合がある
新生児のクラミジア結膜炎
- 妊娠中に感染した妊婦からの産道感染
- 生後1週間前後で発症
- 結膜炎が先行し、生後3ヶ月までに肺炎をきたす
- 結膜擦過物の分離培養で診断可能
緑内障
緑内障全般
- 経シュレム管(主経路)房水流出量:経ぶどう膜強膜(副経路)房水流出量=9:1
- 高眼圧症が緑内障へ移行する割合は年間1〜2%
- 細胞外グルタミン酸濃度が上昇すると網膜神経節細胞死を引き起こす
- 視神経繊維には順行性軸索輸送と逆行性軸索輸送がある
Goldmannの式
房水産生量=線維柱帯房水流出率(眼圧-上強膜圧)+ぶどう膜強膜流量
緑内障の定義
原発閉塞隅角緑内障
他の要因なく、遺伝的背景や加齢による前眼部形態の変化などで惹起される隅角閉塞により眼圧上昇を来し、かつすでに緑内障性視神経症を生じている疾患
原発閉塞隅角症
原発閉塞隅角によって、眼圧上昇を来しているか、もしくは周辺虹彩前癒着(PAS)を生じているが、緑内障性視神経症を生じていない状態
緑内障を疑う視神経乳頭所見
- 垂直C/D比>0.7
- 水平C/D比>0.2
- R/D比<0.1
開放隅角緑内障の危険因子
有病率を高める危険因子
- 高眼圧
- 大きなC/D比
- 薄い中心角膜厚
- 近視
- 高齢
- 乳頭出血(NTGに多い)
- 低血圧
- 低い眼灌流圧(平均血圧-眼圧)
- 心疾患
- 家族歴
- 角膜ヒステレシスが低い
- 乳頭周囲脈絡網膜萎縮(PPA)β域が大きい
緑内障治療薬の作用機序一覧
・主経路促進
副交感神経刺激薬
ROCK阻害薬
EP2受容体作動薬
・副経路促進
PG関連薬
α1阻害薬
α2刺激薬
EP2受容体作動薬
・房水産生抑制
β阻害薬
炭酸脱水酵素阻害薬
α2刺激薬
緑内障の原因となる先天疾患
眼形成異常
- Axenfeld-Rieger異常
- Peters異常
- ぶどう膜外反
- 虹彩形成不全
- 無虹彩
- 硝子体血管系遺残
- 眼皮膚メラノーシス(太田母斑)
- 後部多形性角膜ジストロフィ
- 小眼球症
- 小角膜症
- 水晶体偏位
全身疾患
- Down症などの染色体異常
- 結合組織異常(Marfan, Weil-Marchesani, Stickler症候群)
- 代謝異常(ホモシスチン尿症, Lowe症候群, ムコ多糖症)
- 母斑症(神経線維腫症, Sturge-Weber症候群, Klippel-Trenaunay-Weber症候群)
- Rubinstein-Taybi症候群
- 先天性風疹症候群
小児緑内障
病型分類
緑内障診療ガイドライン(第4版)(日本緑内障学会HP)
上記に記載されている小児緑内障の病型分類は以下の通りです。
- 原発先天緑内障
- 若年開放隅角緑内障
- 先天眼形成異常に関連した緑内障
- 先天全身疾患に関連した緑内障
- 後天要因による続発緑内障
- 白内障術後の緑内障
診断基準
小児緑内障の診断基準(2項目以上)
- 眼圧が21mmHgより高い(全身麻酔下であればあらゆる眼圧測定法で)
- 陥凹乳頭径比(cup-to-disc ratio:C/D比)増大の進行、C/D比の左右非対称の増大、リムの菲薄化
- 角膜所見(Haab線または新生児では角膜径11mm以上、1歳未満では12mm以上、すべての年齢で13mm以上)
- 眼軸長の正常発達を超えた伸長による近視の進行、近視化
- 緑内障性視神経乳頭と再現性のある視野欠損を有し、視野欠損の原因となる他の異常がない
小児緑内障疑いの診断基準(1項目以上)
- 2回以上の眼圧測定で眼圧が21mmHgより大きい
- C/D比増大などの緑内障を疑わせる視神経乳頭所見がある
- 緑内障による視野障害が疑われる
- 角膜径の拡大、眼軸長の伸長がある
発達緑内障早発型
- CYP1B1遺伝子変異
- 角膜径12mm以上
- 高眼圧
- Haab striae
閉塞隅角緑内障
- 周辺虹彩前癒着は上方に多い
- 隅角検査では毛様体帯が見えれば開放隅角である
白内障
白内障の病因
- グルタチオンの低下(グルタチオンは水晶体の酸化を防ぐ)
- クリスタリンの糖化
- ソルビトールの蓄積
- 高い酸素分圧
- 水晶体上皮細胞の上皮間葉系移行
白内障のタイプと原因
- 核白内障
強度近視
硝子体術後
喫煙 - 皮質白内障
紫外線 - 前嚢下白内障
アミオダロン - 後嚢下白内障
糖尿病(後嚢下もしくは皮質)
放射線
筋緊張性ジストロフィ
ステロイド
ガス白内障 - 前嚢後嚢白内障
アトピー性皮膚炎
特殊な白内障
以下の中でもretrodots、water cleftsの頻度が高い
retrodots
- 皮質深層に生じる楕円形、そら豆状の混濁
- シュウ酸カルシウム or リン酸カルシウムの蓄積と考えられる
water clefts
- Y字縫合に沿って広がる皮質浅層の変化
- 徹照法では内部が黒く抜けた像として観察される
focal dots
- 皮質にできる点状混濁で白色や青色のものがある
- 浅層〜深層のあらゆるところにできる
coronary cataract
- 皮質深層に生じる棍棒状の白色混濁
- focal dotsを合併することが多い
- 進行は非常に遅く、瞳孔中央に進展することはない
fiber folds
- 皮質浅層〜成人核にかけて生じる白色のシワ状変化
- 水晶体線維に対して垂直方向に混濁が生じる
vacuoles
- 皮質浅層に生じる変化で、内部が透明の円形を呈する
- 可逆的な変化で混濁が消失することもある
クリスマスツリー状混濁
- 皮質あるいは核部に反射の強い結晶様の混濁を認める
放射線白内障
- 後嚢下白内障
- 総被ばく線量閾値は0.5gy
- 単回暴露0.5 〜2.0Svで高度な白内障を生じる
- 総線量が同じであれば複数回暴露より単回の暴露で発症しやすい
- 含鉛アクリル保護メガネが有効
- 医療従事者や宇宙飛行士がリスク
- 赤道部の水晶体上皮細胞は分裂能が高いので障害されやすい
後発白内障の種類
- Elschnig’s pearl
- Soemmering輪
- 液状後発白内障
- 前嚢線維性混濁
- 後嚢線維性混濁
- 水晶体嚢収縮
単焦点眼内レンズの偽調節の原因
- 瞳孔径:瞳孔径は小さいほど偽調節は大きくなる
- 残余乱視:ある程度残余乱視があると偽調節により明視域が拡大する
- 高次収差:球面収差やコマ収差も偽調節に関与
眼内レンズ度数計算
- A定数を大きくすると近視化する
SRK式
P = A−2.5L−0.9K
P:眼内レンズ度数、A:A定数、L:眼軸長、K:角膜平均屈折値
- 眼軸長が1mm長いとIOL度数は2.5D小さくなる
- 角膜屈折力が1D大きいとIOL度数は0.9D小さくなる
眼内レンズのグリスニング
- アクリルレンズに多く認められる
- レンズの隙間に房水が取り込まれて起こる
- 水相分離が原因
ぶどう膜炎
アダリムマブ(ヒュミラ)使用上の禁忌
- 重篤な感染症
- 活動性結核
- 本剤の成分に対し過敏症の既往のある患者
- 脱髄疾患(多発性硬化症等)及びその既往のある患者
- うっ血性心不全の患者
交感性眼炎
- 有病率は100万人に1人(原田病は10万人に1人)
- 眼外傷後3ヶ月以内に発症する
後部強膜炎の原因
- 関節リウマチ
- SLE
- ANCA関連血管炎
- 側頭動脈炎
- 結核
- 梅毒
- ヘルペス
後部強膜炎は診断が非常に難しく、疑わなければ診断できません。
Bモードエコーによるテノン嚢下の浸出液によるT-signが特徴的です。
原田病との鑑別が重要です。
HTLV-1関連ぶどう膜炎
TINU症候群
網膜
糖尿病網膜症のリスク因子
- 糖尿病罹患期間が長い
- 若年発症
- 高血糖
- 低血糖
- 高血圧
- 脂質異常症
- 腎機能低下
- 妊娠
- 身体活動量が少ない・座位時間が多い
- 喫煙
網膜色素変性症
コロイデレミア
錐体ジストロフィ
- 20歳までに視力低下などの症状が進行性に両眼性に出現する
先天性停止性夜盲
- on型双極細胞は桿体細胞・錐体細胞、off型双極細胞は錐体細胞と連絡
- 完全型先天性停止性夜盲ではon型双極細胞の異常
- 不全型先天性停止性夜盲ではon型・off型両方の双極細胞の不完全な異常
未熟児網膜症
- 未熟児網膜症スクリーニングは34週未満、1800g以下が対象
- 出生時在胎26週未満なら修正29週から、26週以上なら生後3週から検査を行う
重症化を示唆する所見
前眼部:散瞳不良や水晶体血管膜の怒張
後極部:静脈の拡張や動脈の蛇行に注意
新生児網膜出血
高濃度酸素投与により網膜の血管収縮による閉塞が起こり、網膜出血斑を認める疾患
放射線網膜症
病態としてはDRと同じく血管内皮細胞の障害が原因。
網膜剥離
- 白内障術後に網膜剥離の発生率が上がる
- 後部硝子体剥離の10~15%程度に網膜裂孔が起こる
- 網膜格子状変性の1%程度に網膜裂孔や網膜剥離を起こす
- 硝子体出血を合併した飛蚊症では網膜剥離の可能性が高くなる
タイプとリスク因子
- 強度近視:黄斑円孔網膜剥離
- 若年発症:萎縮性円孔による網膜剥離
- 鈍的外傷:鋸状縁断裂による網膜剥離
- 脈絡膜欠損:脈絡膜欠損内や辺縁に沿った網膜剥離
- アトピー性皮膚炎:毛様体上皮裂孔による網膜剥離
眼球鉄症
- 緑内障を生じる
- 網脈絡膜萎縮を生じる
- 水晶体にrust spotsを生じる
- 暗順応検査で閾値が上昇する
- ERG検査ではb波が減弱し、末期には消失型となる
日光網膜症
- 黄斑部に黄色斑を認めるが1〜2週間で消失
- 日光暴露後、4〜6時間後に中心暗点を来す
- 慢性期は黄斑部に網膜色素上皮萎縮がみられる
- 慢性期のOCTではEZが消失する
Wagner病
- 常染色体優性遺伝
- 両眼の硝子体液化、網膜変性を認める
- 夜盲症を伴う
- 進行性の網脈絡膜萎縮や若年性白内障、中等度近視を合併
- 裂孔原性網膜剥離を若年期より認める
- 全身合併症を伴わない
クリスタリン網膜症
黄斑
網膜色素上皮裂孔
- PEDを伴う滲出性加齢黄斑変性治療中に起こる
- 色素上皮裂孔が中心窩を含むと視力予後不良
- 裂孔部で網膜色素上皮細胞が増殖する
- 光線力学的療法や抗VEGF療法に合併する
- 中心性漿液性脈絡網膜症に合併する
卵黄状黄斑ジストロフィ(Best病)
網膜内血管腫状増殖(RAP)
- PCVは男性に多いのに対して、RAPは高齢女性に多い。
黄斑部毛細血管拡張症
スタルガルト病
- 常染色体劣性遺伝で、ABCA4遺伝子の異常を認める
- 全視野ERGは黄斑障害のみのタイプでは正常だが、黄斑+錐体がやられるものや黄斑+錐体+杆体がやられるタイプがある
網膜色素線条
加齢黄斑変性症に有効性が示されているサプリメント
- ビタミンC
- ビタミンE
- β-カロテン
キサントフィル
- キサントフィルはカロチノイド由来の黄色の色素
- ルテインとゼアキサンチンから成る
抗VEGF薬硝子体内投与の合併症
- 眼内炎
- 関節痛
- 虚血性心疾患
神経眼科
対光反射
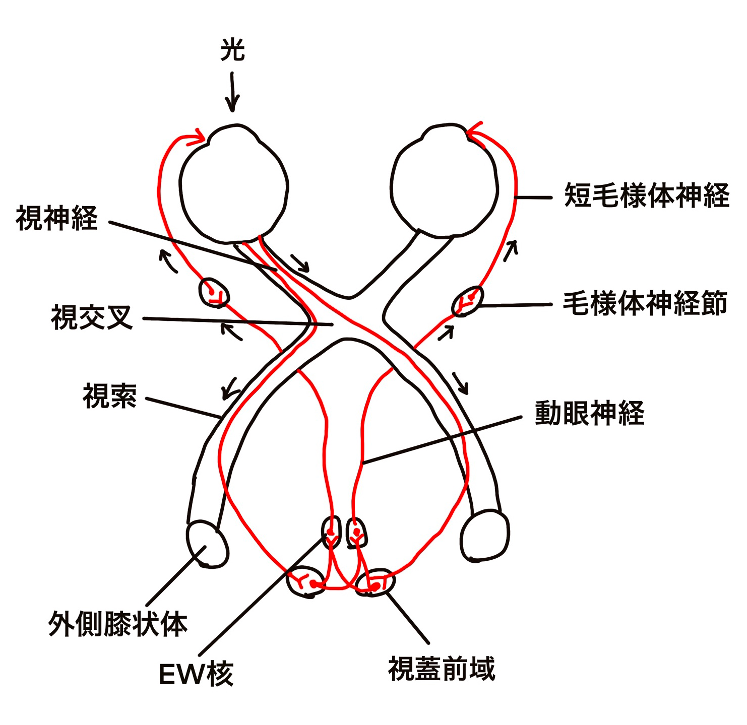
- 片眼の視神経障害では患側のRAPD陽性
- 視索病変では健側のRAPDが陽性
- 視交叉では53%の神経が交叉、47%の神経が非交差となる
外側膝状体障害の視野
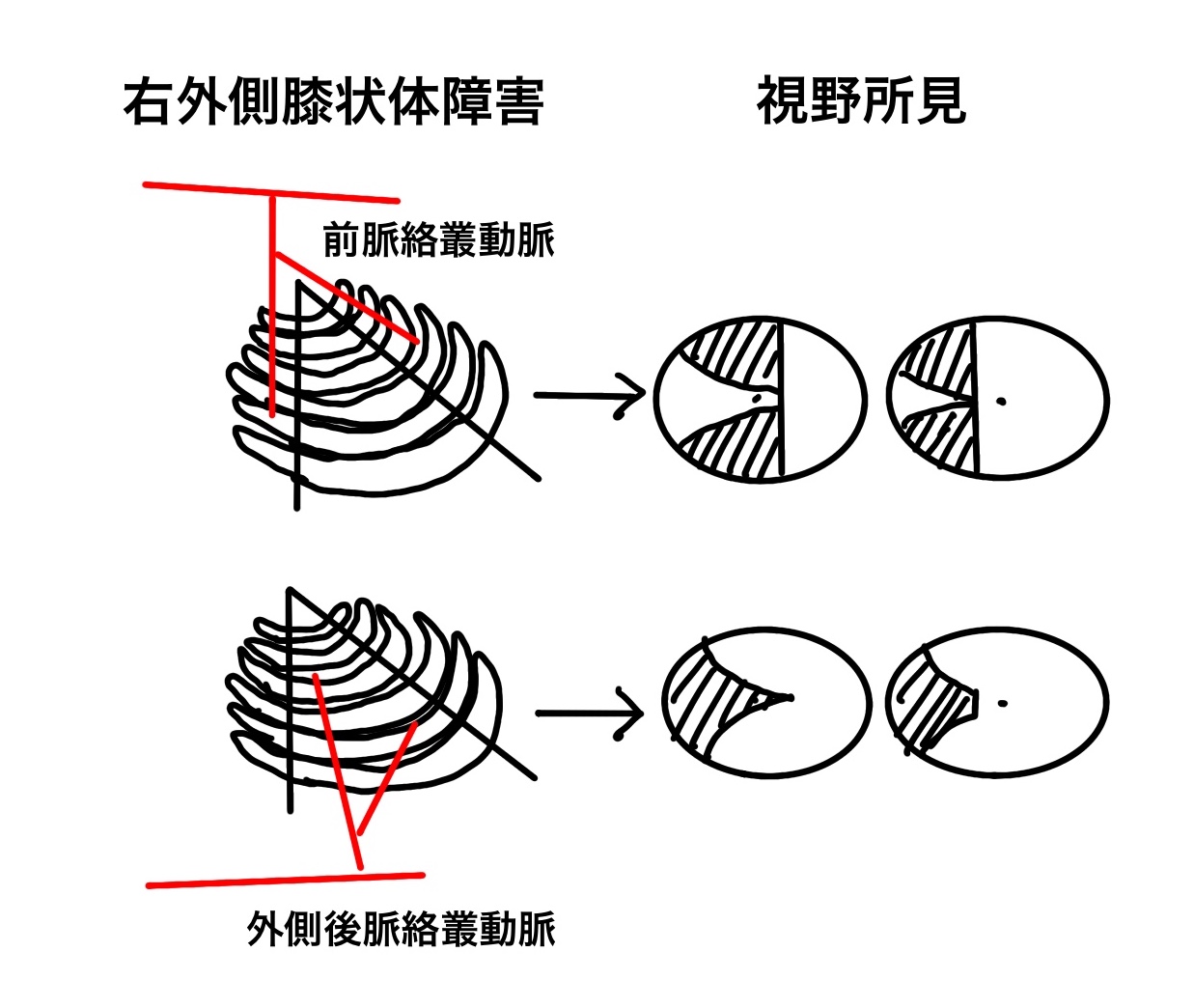
前脈絡叢動脈の障害:上下扇形の視野欠損
外側後脈絡叢動脈の障害:楔形同名半盲あるいは同名水平性扇形盲
眼球運動の種類
- 共同性眼球運動:両眼が同じ様に動く運動。上下左右を見る時は基本的にこちら
- 非共同性眼球運動:左右の眼が別々の方向に動く運動。輻輳や開散が該当する。
- 反射性眼球運動:反射的に起こる眼球運動。視運動性眼振や前提動眼反射が該当する。
- 随意性眼球運動:随意的な眼球運動。通常の眼球運動は基本的にこちら。
- 滑動性眼球運動:パスートとも呼ばれ、追視のようなゆっくりなめらかな眼球運動。
- 衝動性眼球運動:サッケードとも呼ばれ、瞬間的に目標を見るような速い眼球運動。
Horner症候群
瞳孔緊張症(Adie症候群)
甲状腺眼症
活動性の指標となるのはTSAb
小児の外転神経麻痺の原因
外傷が一番多く、その次は腫瘍が多い。
視神経のニューロンが至る場所
- 外側膝状体
- 視蓋前域
- 上丘
SMON(亜急性視神経脊髄末梢神経炎)
- キノホルムという整腸剤の副作用によって引き起こされる薬物中毒
- 下痢や腹痛、末梢の神経障害や下肢の筋力低下を認める
- 20〜30%に視神経障害が起こる
- 緑色舌苔や緑色便を認める
斜視弱視
屈折異常がある場合の眼鏡処方基準
| 0〜1歳 | 1〜2歳 | 2〜3歳 | 3〜4歳 | |
| 近視 | ≧-5.00 | ≧-4.00 | ≧-3.00 | ≧-2.50 |
| 遠視(斜視無し) | ≧+6.00 | ≧+5.00 | ≧+4.50 | ≧+3.50 |
| 遠視(内斜視あり) | ≧+1.50 | ≧+1.00 | ≧+1.00 | ≧+1.00 |
| 乱視 | ≧3.00 | ≧2.50 | ≧2.00 | ≧1.50 |
不同視がある場合の眼鏡処方基準
| 0〜1歳 | 1〜2歳 | 2〜3歳 | 3〜4歳 | |
| 近視性不同視 | ≧4.00 | ≧3.00 | ≧3.00 | ≧2.50 |
| 遠視性不同視 | ≧2.50 | ≧2.00 | ≧1.50 | ≧1.50 |
| 乱視性不同視 | ≧2.50 | ≧2.00 | ≧2.00 | ≧1.50 |
AC/A比
AC/A比を増大させるもの
調節麻痺が起こると増大する。
副交感神経遮断薬のアトロピンなど。
AC/A比を減少させるもの
調節亢進が起こると減少する。
副交感神経亢進作用のあるジスチグミンやエドロホニウムなど。調節けいれんでも減少する。
上斜筋麻痺
先天性上斜筋麻痺の手術
先天性では複視は無いので、異常頭位の矯正のために上下偏位と二次的下斜筋可動の矯正を行う。
- 上下偏位:患眼の上直筋後転または健眼の下直筋後転
- 下斜筋過動:患眼の下斜筋後転・切除・前方移動術、上斜筋腱縫い上げ術
後天性上斜筋麻痺の手術
上下複視の訴えが多いが回旋複視を訴えることもあり、これらの複視の改善のために手術を行う。
- 上下複視(角度が大きい場合):患眼の上直筋後転または健眼の下直筋後転
- 上下複視(角度が小さい場合):患眼の下斜筋前方移動術
- 回旋複視:患眼の上斜筋前部前転(原田・伊藤法)、または下直筋鼻側移動術
乳児内斜視
- 生後6ヶ月未満の発症
- 30⊿以上の大きな斜視角
- 中枢神経系に異常なし(乳児の斜視の原因は中枢神経系の異常が多いので除外必要)
- 交代固視が可能
- 外転制限を伴うこともある
- 過剰な内転運動を認めることがある
- 斜筋異常や交代制上斜位(DVD)、潜伏眼振を合併しやすい
double elevator palsy
- 先天性 or 視蓋前域の障害による核上性の障害
- 片眼の上直筋と下斜筋の二筋の障害による単眼性上転障害
- 先天性では偽眼瞼下垂を伴いやすい
- 後天性の場合は脳疾患の有無の検索が必要
- 治療は患眼の垂直直筋前後転術
眼振に対する手術
- Anderson法
- Kestenbaum法
- 後藤法
- 水平4直筋大量後転術
- 筋逢着術(Faden法)
外転神経麻痺に対する手術
- Jensen法
- Hummelsheim法
- Schilinger法
- 稲富法
- 上下直筋全幅移動術
腫瘍
脈絡膜骨腫
- 若年女性に多い
- 脈絡膜新生血管を伴う
悪性黒色腫
- I(123)-IMP SPECTが診断に有用(メラニン産生の活発な部位に取り込まれる)
網膜芽細胞腫
- 発症は出生15,000人に1人
- 5歳以降の発生は稀である
- 1歳未満は放射線照射による二次がん増加があるので化学療法が行われる
先天性疾患
先天眼振
輪部デルモイド
Peters奇形
先天網膜分離症
第一次硝子体過形成遺残(PHPV)
- 遺伝性は無い
- 片眼性
- 小眼球、小角膜
- 眼位異常
- 白内障
- 緑内障
- 毛様体突起の進展
- 13番染色体トリソミーの合併
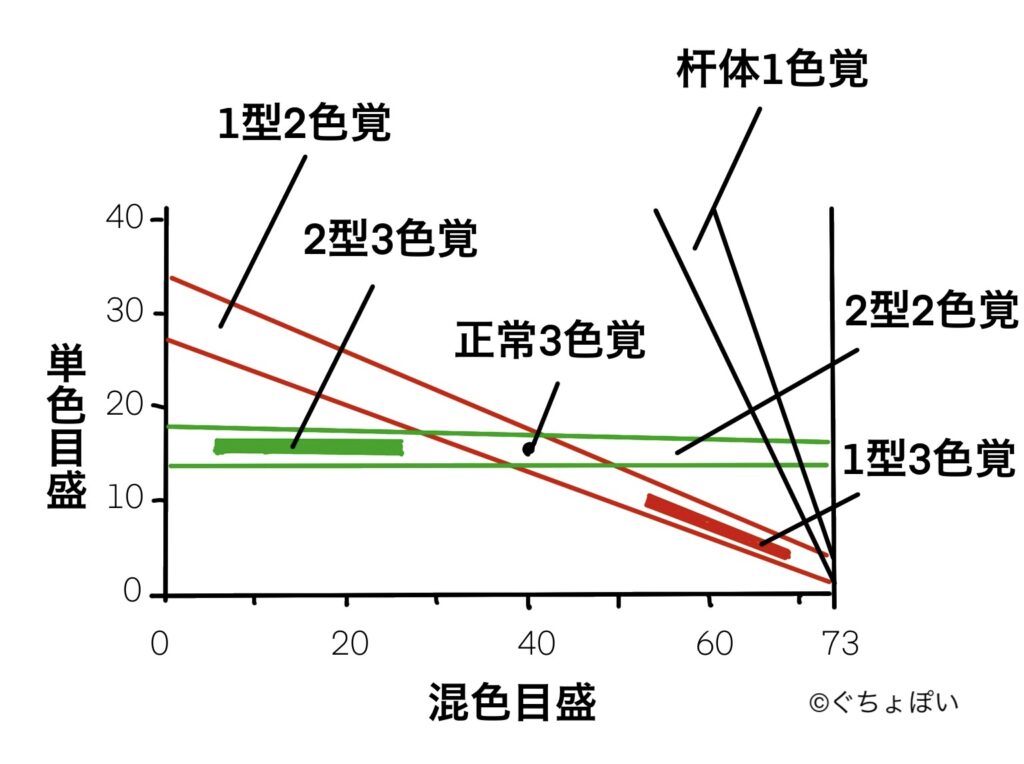
色覚異常
- 先天色覚異常で最も多いのは2型3色覚
- 先天赤緑色覚異常の有病率は男性5%、女性0.2%、保因者は10%
アノマロスコープ
外傷
前眼部
Vossius輪:眼球打撲で水晶体上にリング状に虹彩色素が沈着した所見
後眼部
外傷による網膜裂孔は耳下側と鼻上側が好発(Bell現象があるのと顔の骨格的に耳下側に外力がかかりやすく、耳下側とその反対側に裂孔を生じる)
全身疾患と眼
眼白皮症
- 20歳頃まで全視野ERGはsuper normal(全ての成分が正常より増大)
Wilson病
- 常染色体劣性遺伝
- 先天性の銅代謝異常により、組織へ銅が沈着する
- 血清銅は低値
- 銅結合蛋白のセルロプラスミンも低値
- Kayser-Fleischer角膜輪が特徴
- Descemet膜に銅が沈着
- 水晶体前嚢に黄褐色の銅沈着
- 大脳基底核にも銅が沈着して錐体外路症状を引き起こす
Bourneville-Pringle病(結節性硬化症)
- 常染色体優性遺伝
- 両眼性に網膜表面に星状細胞性過誤腫を認める
- 顔面血管線維腫、知能障害、てんかんが3大症状
- 他には脳腫瘍や腎臓腫瘍、肺のリンパ脈管平滑筋腫症(LAM)を合併
Louis-Bar症候群
- 進行性の小脳性運動失調、毛細血管拡張、免疫不全を示す母斑症
- 眼球運動障害や結膜の毛細血管拡張が特徴
多発性骨髄腫
- 単クローン性高ガンマグロブリン血症をきたす
- 眼合併症としては角結膜の結晶沈着、網膜出血、ソーセージ様網膜静脈の拡張など
Bloch-Sulzberger症候群
- 色素失調症に未熟児網膜症類似の合併症を生じる
CHARGE症候群
- C : Coloboma(コロボーマ)
- H : Heart defects(心奇形)
- A : Atresia of choanae(後鼻孔閉鎖)
- R : Retarded growth and development(成長発達障害)
- G : Genital abnormalities(外陰部低形成)
- E : Ear anomalies(耳奇形・難聴)
Waardenburg症候群
常染色体優性遺伝
- 虹彩異色症(片眼が青でもう片眼が茶色など)
- 先天性感音難聴
- 前頭部白髪
- 内眼角と涙点の側方変位
- 広く高い鼻根
- 正中部眉毛過形成
Goldenhar症候群
- 輪部デルモイド
- 脊椎異常
- 眼瞼欠損
- 副耳
- 小耳
- 難聴
- 口蓋裂
- 顔面非対称
- 顎骨形成不全
Hallermann-Streiff症候群
- 先天白内障
- 小眼球
Möebius症候群
- 先天外転神経麻痺
- 先天顔面神経麻痺
手術関連
瞬目麻酔
- Atkinson法
- O’Brien法
粘弾性物質
- 高分子:凝集性が高く、前房保持能が高いが灌流時に除去されやすい
- 低分子:分散しやすいので前房保持能は劣るが、角膜内皮保護能が高く、灌流時に除去されにくい
- 凝集型にはヒアルロン酸ナトリウムが配合されている
- 分散型にはコンドロイチン硫酸ナトリウムが配合されている
- ソフトシェルテクニックでは凝集型と分散型を同時に使う
サージに影響を与えるもの
- 吸引圧
- ボトル高
- 吸引チューブ径(細いほうが起こりにくい)
水晶体嚢拡張リング
- 素材はPMMA
- 適応は18歳以上
- 軽度のZinn小帯脆弱や1/3周以下のZinn小帯断裂は良い適応
- CCCが不完全であったり水晶体嚢破損があれば使用しない
シリコンIOL
- 術後に前嚢収縮が生じやすい
- 液空気置換時にIOL後面に結露が生じやすい
- シリコンオイル抜去時にオイルがIOL後面に吸着しやすい
シリコーンオイル
- 比重は1未満(0.97程度)
- 屈折率は1.4(硝子体は1.33)
- 表面張力は極端に小さい
- 眼内充填すると遠視化する
- 水晶体嚢を有しない無水晶体眼では下方に虹彩切除を行う。
- 増殖硝子体網膜症(gradeC3以上)での治療成績はC3F8ガスと同等(詳細不明だが30回一般100問の正解選択肢)。
- 無色透明である
- 日本で承認されているのは1,000csのもの
- 網膜に接する部分では増殖性変化の原因となり得る
パーフルオロカーボン
特徴
- 水より表面張力が小さい
- 手術終了時に抜去する
- シリコーンオイルのほうが粘度が高い
- シリコーンオイルより比重は大きく、水の1.5倍以上
適応
- 開放性眼外傷
- 巨大裂孔網膜剥離
- 増殖硝子体網膜症
- 再発難治性網膜剥離
眼内ガス注入
- SF6ガスの非膨張濃度は20%、最大膨張体積は2〜3倍
- 100%SF6ガスの投与量は0.5〜1.0ml
- C3F8ガスの非膨張濃度は12%、最大膨張体積は4倍
- 笑気麻酔は眼圧上昇のリスク
- 飛行機は避ける
周辺虹彩切除術
- 創部は縫合する
- 術後直後にアトロピン点眼(縮瞳薬を使用すると悪性緑内障を招く)
- 外科的輪部の強膜側を切開する
- 強膜創の後方を圧迫して虹彩を脱出させる
エキシマレーザー屈折矯正手術(LASIK)の禁忌
- 円錐角膜
- 活動性の外眼部炎症
- 白内障(核性近視)
- ぶどう膜炎や強膜炎に伴う活動性の内眼部炎症
- 重症の糖尿病やアトピー性疾患
- 妊娠中または授乳中(ホルモンで屈折変化がある)
エキシマレーザー屈折矯正手術(LASIK)の合併症
- 術後感染
術後フラップ下に細菌感染を起こすことがある。
主要な起因菌としては非定型抗酸菌が挙げられる。 - 夜間視の変化
レーシックでは角膜中央6mm程度を削る。
そのため夜瞳孔が広がると、削っていない周囲角膜からの光も瞳孔に入るので光に後光がさしたような輪が見える現象(ハロー)や光が広がって眩しく見える現象(グレア)を感じるようになる。 - ドライアイ
角膜を切除することで角膜の三叉神経を切ってしまい角膜知覚の低下によるドライアイが生じる。 - 不完全フラップ
角膜フラップ作製時に、角膜実質へのレーザー照射で十分なフラップが出来ない場合がある。 - フラップのずれ
術後角膜に力が加わるとフラップにズレが生じることがある。ずれが生じた後に後述の上皮迷入が起こる可能性もある。 - フラップ下層間炎症
フラップと実質の間に炎症が強く出ることがある。 - 角膜上皮下混濁
屈折矯正手術後に生じる一過性の角膜混濁。 - 上皮迷入
フラップの接着が不良だったり、フラップの下に角膜上皮細胞が残っていたりした場合に角膜上皮細胞がフラップの下で増殖して混濁を生じることがある。 - 角膜拡張症(ケラトエクタジア)
まれに体質的に術後角膜が薄くなり突出してきて術後近視がどんどん進むことがある。円錐角膜のようなイメージ。
羊膜移植
- 再発翼状片は良い適応である
- 帝王切開の妊婦の羊膜(卵膜の一部)を使用する
- 拒絶反応を起こすことは少ない
- 羊膜摂取前3ヶ月以内と、出産後60〜90日の間に感染症チェックを行う
- 羊膜はHIV, HCV, HBVのwindow periodを考慮して、出産後60〜90日の間の感染症検査が確認できるまでは使用できない
角膜移植ドナーについて
ドナーとなることが出来るのは次の疾患または状態を伴わないことが要件です。
- 原因不明の死
- 全身性の活動性感染症
- HIV抗体, HTLV-1抗体, HBs抗体, HCV抗体などが陽性
- クロイツフェルト・ヤコブ病およびその疑い、亜急性硬化性全脳炎、進行性多巣性白質脳症の遅発性ウイルス感染症、活動性ウイルス脳炎、原因不明の脳炎、進行性脳症、ライ(Reye)症候群、原因不明の中枢神経系疾患
- 眼内悪性腫瘍、白血病、ホジキン病、非ホジキンリンパ腫などの悪性リンパ腫
次の疾患または状態を伴うドナーの場合は移植を行う医師に当該情報を提供する必要があります。
- アルツハイマー病(クロイツフェルトヤコブ病との鑑別が必要なため)
- 屈折矯正手術既往眼
- 内眼手術既往眼
- 虹彩炎などの内因性眼疾患
- 梅毒反応陽性(陽性でも3日以上4℃で保存されたものならOK)
角膜内皮移植術(DSAEK)
- 術後拒絶反応発生率は5〜10%程度
- 全層移植と比較して長期的に内皮が減少しない
- 拒絶反応が生じたときに全層移植と比較して診断が困難である
駆逐性出血のリスク因子
- 抗凝固薬
- 低眼圧
- 無水晶体眼
- 高齢
- 緑内障
- 強度近視
- 過度の緊張
- 高血圧
- 心臓呼吸器疾患
バックルの手順
結膜切開、制御糸
↓
冷凍凝固
↓
裂孔マーキング
↓
マットレス縫合
↓
網膜下液排液
↓
バックル結紮
↓
眼底検査
↓
輪状締結、トリミング、眼圧調節
↓
結膜縫合
眼光学
発見者の名前のついたもの
- Fresnel:膜プリズム
- Gullstrand:模型眼
- Knapp:裸眼での網膜像と眼鏡矯正後の網膜像の大きさ
- Meyer:角膜形状
- Prentice:プリズム量
前置レンズとレーザースポットサイズの関係
+90D前置レンズを用いた場合、眼球(角膜+水晶体)の屈折力を+60D相当のレンズと考えるとすると
レーザースポット倍率= +90 / +60 = 1.5となるので、設定したスポット径の1.5倍となる。
円柱レンズで軸から傾いた経線での屈折度
円柱レンズ度数 × (sinα)2
例えば-3Dの円柱レンズで軸から30度傾いた経線では-3×(1/2)2 = -0.75 D
眼科関連法規
医師法に規定される主なもの
- 医師法の趣旨と医師の任務
- 免許・試験
- 臨床研修
- 医師でない者の医業の禁止、名称の使用制限
- 診療義務(応招義務)、診断書等交付義務、処方箋交付義務
- 無診療治療等の禁止
- 異常死体等の届出義務
- 診療録の記載・保存義務
医療法に規定される主なもの
- 総則
- 医療に関する選択の支援等
医療に関する情報の提供(インフォームド・コンセント)
医業等の広告 - 医療の安全の確保
医療の安全の確保のための措置
医療事故の報告義務 - 病院、診療所及び助産所
- 医療提供体制の確保
- 医療法人
- 地域医療連携推進法人
- 雑則
- 罰則
眼科関連の指定難病一覧
- 重症筋無力症
- 多発性硬化症/視神経脊髄炎
- 天疱瘡
- 表皮水疱症
- スィーブンスジョンソン
- 高安動脈炎
- 巨細胞性動脈炎
- 悪性関節リウマチ
- 全身性エリテマトーデス
- シェーグレン症候群
- ベーチェット病
- サルコイドーシス
- 網膜色素変性症
- スタージウェーバー症候群
- 結節性硬化症
- 先天性魚鱗癬
- 類天疱瘡
- 眼皮膚白皮症
- 弾性線維性仮性黄色腫
- マルファン症候群
- エーラスダンロース症候群
- ウィルソン病
- ウェルナー症候群
- コケイン(コカイン)症候群
- 強直性脊椎炎
- IgG4関連疾患
- 黄斑ジストロフィー
- レーベル遺伝性視神経症
- アッシャー症候群
- 前眼部形成異常
- 無虹彩症
- 膠様滴状角膜ジストロフィー
- CHARGE症候群
- LCAT欠損症
- タンジール病
視覚障害者認定
- 等級認定は指定医
- 視力障害と視野障害の等級を合算して認定する
- 視覚障害の等級は1〜6級、良い方の眼の視力が0.3以上0.6以下かつ、他方の視力が0.02以下なら6級
- 視野障害の認定等級は2〜5級、両眼の視野が2分の1以上欠損すれば5級
- 指数弁は0.01、手動弁は視力0として計算
- 取得されている等級は1級が最も多い
- すべての公共交通機関は盲導犬同伴者を受け入れる義務がある
- 対象児童生徒の約90%が特別支援学級(視覚障害)に参加している
- 身体障害者認定の診断書は指定医しか書けないが、障害年金は医師なら誰でも書ける
- 育成医療に関する書類は指定医しか書けない
- 世界的には全盲者は減少傾向である
- 障害者手帳の交付の原因疾患としては緑内障、網膜色素変性症、糖尿病網膜症が多い
- 障害者手帳の交付は都道府県知事へ行う
- 視覚障害による身体障害者の新規手帳交付数は年12000件程度である
VDT作業者の配置前健康診断実施項目
- 視力検査(遠見, 近見)
- 屈折検査
- 眼位検査
- 調節機能検査
特定臨床研究
特定臨床研究は、臨床研究のなかでも下記のいずれかを満たすものをいう。
- 製薬企業から資金の提供を受けて行われる臨床研究
- 国内で“未承認”あるいは“適応外”の、医薬品等を用いて行われる臨床研究
医薬品副作用被害救済制度
医薬品副作用被害救済制度は、医薬品を適正に使用したにも関わらず発生した副作用のせいで、入院が必要になったり日常生活が著しく制限されたり、死亡した場合に適応されます。
医薬品には通常処方される薬品だけでなく、薬局やドラッグストアで購入した医薬品も含まれます。
しかし抗がん剤は対象除外医薬品となっています。
※給付の例外
- 法定予防接種によるもの。(別の救済制度の対象となるため)
ちなみに任意予防接種は医薬品副作用被害救済制度の適応となりますので、子宮頸がんワクチンによる被害は対象となります。 - 医薬品の製造業者の過失によって、損害賠償責任が明らかな場合。
- 救命のためにやむを得ず使用料を超えて薬剤を使用したことによる健康被害。
- 副作用による健康被害が軽症の場合(入院を要するほどでない、日常生活が著しく制限されるほどでない)。
- 医薬品の適応外使用によるもの。
特定健康診断
メタボリックシンドロームや高血圧、糖尿病などの生活習慣病の早期発見を目的とした検診。
検査必須項目
- 問診
- 診察:視診、触診。打診
- 問診:喫煙や飲酒などを含む
- 身体計測:身長、体重、腹囲
- 血圧測定
- 血中脂質検査
- 肝機能検査
- 血糖測定
- 尿検査
詳細な検診項目(医師が必要と認めた場合に行う)
- 心電図
- 眼底検査
- 貧血検査
- クレアチニン検査
臓器移植
臓器移植の適応となる臓器は以下の通りです。
- 心臓
- 肺
- 肝臓
- 腎臓
- 膵臓
- 小腸
- 眼球
これらは脳死後全て提供可能です。
この中でも心停止後、つまり血流が無くなったあとでも提供可能なのは腎臓、膵臓、眼球の3つだけです。
その他
- 育成医療は18歳未満が対象
- 更生医療は18歳以上が助成を受けることができる
ロービジョン
視覚障害者の誘導法
- 杖を持っている側と反対側に立つ
- 二人分の幅を確保しながら誘導する
- 椅子に座るときは先に手を座面や背もたれに誘導する
- 半歩前に立ち、肘を握ってもらって歩調を揃えて歩く
- 階段の手前では立ち止まって、上がるか下がるかを伝える
日常生活用具給付等事業の対象物品
- 電磁調理器
- 歩行時間延長信号機用小型送信機
- 盲人用体温計(音声式)
- 盲人用体重計
- 展示ディスプレイ
- 点字器
- 点字タイプライター
- 視覚障害者用ポータブルレコーダー
- 視覚障害者用活字文書読み上げ装置
- 視覚障害者用拡大読書器
- 盲人用時計
その他
点眼瓶
基本的に一滴30〜50μl(0.03〜0.05ml)でるようになっており、5mlだとだいたい100滴で一本使い切るようにできている。
1日3回片眼に点眼すると約30日でなくなる。
結膜嚢内に保持できる液量は25〜30μlであり、涙液が7μlほど入っているので1滴入れば十分結膜嚢内を満たす計算になる。
レーザーの種類と治療
| 治療法 | レーザー種類 | 波長(μm) |
| 光線力学的療法 | 半導体レーザー(赤色光) | 0.664 |
| 眼瞼下垂 | 炭酸ガスレーザー | 10.6 |
| 角膜屈折矯正や角膜混濁除去 | エキシマレーザー | 0.19〜0.36 |
| 網膜光凝固 | マルチカラーレーザー | 0.532〜0.647 |
| SLT | 半波長Nd:YAGレーザー | 0.58 |
| 後発白内障 | Nd:YAGレーザー | 1.06 |
網膜光凝固の合併症
光凝固に起因する炎症、循環障害によるもの
- 眼圧上昇
- 毛様体剥離
- 脈絡膜剥離
- 浅前房
- 滲出性網膜剥離
- 黄斑浮腫
硝子体変化に伴うもの
- 硝子体出血
- 牽引性網膜剥離の進行
網膜光凝固の保険
その他特殊なものとは、裂孔原性網膜剥離、円板状黄斑変性症、網膜中心静脈閉鎖症による黄斑浮腫、類囊胞黄斑浮腫及び未熟児網膜症に対する網膜光凝固術並びに糖尿病性網膜症に対する汎光凝固術を行うことをいう。
令和2年度 診療報酬点数より引用
円板状黄斑変性は加齢黄斑変性のこと
光線力学療法の副作用
- 頭痛
- 背部痛
消毒薬
眼表面の滅菌に使用する薬剤
- 0.03%ポリビニルアルコールヨウ素
- 0.05%クロルヘキシジングルコン酸塩
ポピドンヨードについて
- 0.001%以上で殺菌効果を示す
- 濃度が高いほど角膜障害が強い
- 殺菌効果は濃度が低いほど強いが安定性が悪く、濃度が高いほど安定性が高くなる
アデノウイルスに有効な消毒薬

ラテックスアレルギーと関連する食物
- キウイ
- 栗
- バナナ
- アボカド
- 桃
局所麻酔薬
- オキシブプロカイン(ベノキシール):作用発現は遅く、持続時間は短い、エステル型
- リドカイン(キシロカイン):作用発現が速く、持続時間は長い、アミド型
- メピバカイン:リドカインに類似
- ブピバカイン(マーカイン):作用発現は遅く、持続時間は長い、アミド型
- ロピバカイン(アナペイン):ブピバカインを改良、作用は類似
2%キシロカインの基準最高容量は10ml(200mg)

































